- Definícia
- Symptómy a príznaky
- Diagnóza
- Štádia
- Liečba
- Liečba pri návrate ochorenia
- Ilustrácia
- Sociálne zabezpečenie
Definícia
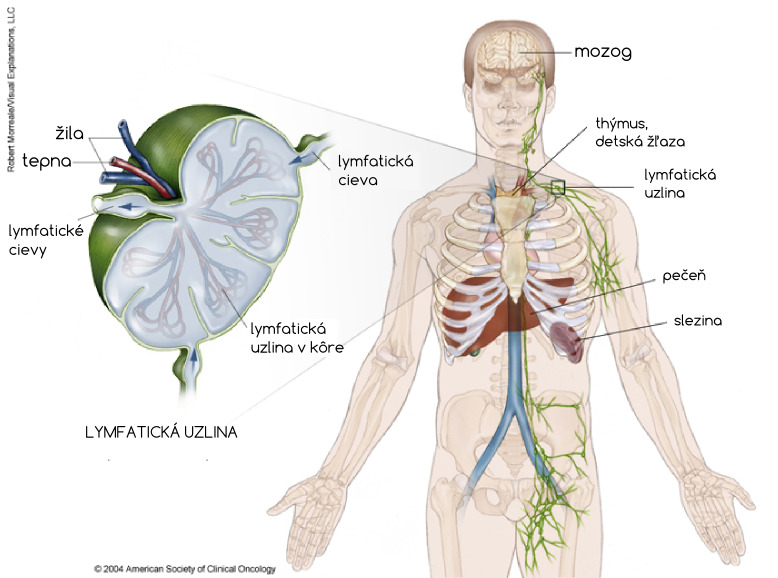
Lymfatický systém
Hlavnú zložku lymfatického systému tvorí podskupina bielych krviniek, ktoré nazývame lymfocyty. Tento druh bielych krviniek hrá dôležitú úlohu v obrane organizmu proti infekciám spôsobených napr. mikróbami, vírusmi, ale aj proti rakovinovým (malígnym) bunkám. Pri bežnom vyšetrení krvného obrazu sa lymfocyty nachádzajú medzi bielymi krvinkami.
Medzi biele krvinky s názvom lymfocyty patria:
B-lymfocyty – nazývame ich aj jednoducho B-bunky. Ich úlohou je tvorba protilátok, ktoré bojujú proti baktériám a ostatným infekciám ľudského tela.
T-lymfocyty – alebo tiež T-bunky. Táto skupina ničí škodlivé vírusy, cudzie bunky, a tiež pomáha pri tvorbe protilátok v B-lymfocytoch.
Natural killer cells (NK bunky) sú v preklade prirodzené zabíjačské bunky, ktoré ničia niektorých napadajúcich útočníkov ako sú vírusy, ale aj bunky infikované vírusmi a niektoré nádorové bunky.
Orgány lymfatického systému
Lymfatické uzliny – sú fazuľkám podobné uzlíky, ktoré sa vyskytujú na všetkých dôležitých miestach celého lymfatického systému. Najväčšia skupina lymfatických uzlín sa nachádza na krku, v podpazuší, v bruchu, v slabinách (trieslach), a v panvovej oblasti.
Medzi ďalšie súčasti lymfatického systému patria:
Slezina nachádza sa v hornej časti brucha na ľavej strane pod rebrovým oblúkom. V slezine sa tvoria niektoré lymfocyty a prebieha tu imunitná filtrácia krvi, ktorou sa organizmus zbavuje nežiadúcich buniek (cudzích, starých a nepotrebných).
Týmus – tiež brzlík. Je lymfatický orgán, ktorý je uložený v hrudníku za hornou časťou hrudnej kosti. Bežne ho nevidíme ani ho nevieme nahmatať a s postupujúcim vekom sa zmenšuje, relatívne najväčší je v detstve. Má nenahraditeľnú funkciu pri tvorbe T-lymfocytov.
Mandle – lekári ich volajú tonzily a sú uložené v hrdle. Zachytávajú baktérie, ktoré vošli do ľudského tela ústami alebo nosom.
HODGKINOV LYMFÓM
(asi 10% všetkých lymfómov)
Tento druh lymfómu najčastejšie postihuje lymfatické uzliny na krku, v medzihrudí medzi pľúcami (tzv. mediastínum), alebo za hrudnou kosťou. Vyskytnúť sa môže aj v skupine lymfatických uzlín v podpazuší, v slabinách, v bruchu, alebo v panve. Hodgkinov lymfóm v pokročilejšom štádiu rastu a šírenia infiltruje slezinu, pečeň, kostnú dreň, alebo vytvára ložiská v kostiach. Zriedkavo sa môže rozšíriť aj do iných častí ľudského tela.
Kategórie a podtypy Hodgkinovho lymfómu
Hodgkinov lymfóm delíme na dve hlavné kategórie: 1. klasický Hodgkinov lymfóm, ktorý sa ďalej delí na 4 podskupiny (na základe mikroskopického vzhľadu vyšetrovanej uzliny a podľa tvaru a výskytu zhubných lymfómových buniek) a 2. nodulárny Hodgkinov lymfóm s prevahou lymfocytov.
A. Klasický Hodgkinov lymfóm (cHL):
Najčastejšie sa vyskytuje klasický typ, ktorý predstavuje okolo 95 % zo všetkých Hodgkinových lymfómov. Klasický typ je charakteristický abnormálnymi lymfocytmi, ktoré nazývame Reedovej-Sternbergove bunky (RS bunky). Ďalej sa klasický Hodgkinov lymfóm delí na 4 podskupiny:
Nodulárna skleróza: Hodgkinov lymfóm typu nodulárnej sklerózy je najčastejšou podskupinou a postihuje 80 % pacientov s klasickým HL. Vyskytuje sa často v skupine mladých dospelých, o niečo častejšie u žien. Okrem Reedovej-Sternbergových buniek sa v uzline hojne nachádza medzi bunkami v pruhoch spojivové tkanivo nazývané fibróza. Prítomnosť fibrózy je určujúci znak pre stanovenie diagnózy nodulárnej sklerózy. Tento podtyp najčastejšie postihuje lymfatické uzliny v strede hrudníka medzi pľúcami v medzihrudí (mediastínum).
Klasický Hodgkinov Lymfóm bohatý na lymfocyty (s prevahou lymfocytov): Týmto podtypom je postihnutých okolo 6 % pacientov s klasickým Hodgkinovým lymfómom. Bežnejšie sa vyskytuje u mužov a obyčajne napáda iné oblasti ako medzihrudie (mediastínum). Postihnutá lymfatická uzlina obsahuje Reedovej-Sternbergové bunky a početné normálne lymfocyty.
Zmiešaná bunkovosť (zmiešaná celularita): Tento podtyp je častejší u starších dospelých pacientov a obyčajne sa vyskytuje v brušných lymfatických uzlinách. V uzline sa nachádza mnoho rôznych druhov buniek, vrátane vyského počtu Reedovej-Sternbergových buniek.
Klasický Hodgkinov Lymfóm s úbytkom (depléciou) lymfocytov: Je najmenej častý zo všetkých klasických Hodgkinových lymfómov. Len 1 % pacientov trpí týmto podtypom. Vyskytuje sa prevažne v staršej vekovej skupine, tiež u nakazených pacientov HIV vírusom (vírus ľudskej imunodeficiencie), ktorý spôsobuje AIDS (syndróm získaného zlyhania imunity) a vo väčšej miere v populácii rozvojových krajín. Lymfatické uzliny obsahujú takmer len Reedovej-Sternbergové bunky s minimálnym zastúpením lymfocytov.
Liečba všetkých 4 typov klasického Hodgkinovho lymfómu je identická.
B. Nodulárny Hodgkinov lymfóm s prevahou (predominanciou) lymfocytov:
Nodulárny typ s prevahou lymfocytov sa vyskytuje celkovo u 5 % pacientov s Hodgkinovým lymfómom. Najčastejšie rastie v uzlinách krku, podpazušia a slabín, a vyskytuje sa najmä u mladých. Tento typ Hodgkinovho lymfómu sa lieči o niečo odlišne od klasického. V niektorých prípadoch nie je nutná okamžitá liečba, u iných je užitočný liečebný postup, ktorý zahŕňa rádioterapiu (liečba ionizujúcim žiarením), chemoterapiu, príp. aplikáciu monoklonových protilátok (imunoterapia). Pacienti s nodulárnym Hodgkinovým lymfómom s prevahou lymfocytov majú veľmi dobrú prognózu a veľkú šancu na úplné uzdravenie. Ak je potrebná onkologická liečba, tak býva v prevažnej väčšine veľmi úspešná a pomáha pacientovi k návratu do úplného zdravia, tak ako pred chorobou. U malého počtu pacientov s nodulárnym Hodgkinovým lymfómom s prevahou lymfocytov môže vzniknúť procesom transformácie (zmeny) o dosť agresívnejší typ non-Hodgkinovho lymfómu. Medzi takéto agresívne lymfómy patrí difúzny veľkobunkový lymfóm z B-buniek (DLBCL), a na T-bunky bohatý B-bunkový lymfóm (TCRBCL). Agresívne rastúci lymfóm treba chemoterapiou liečiť čo najskôr, lebo sa rýchlo zväčšuje a šíri do ostatných častí lymfatického systému a iných orgánov.
Symptómy a príznaky
U pacientov s Hodgkinovým lymfómom môžu byť prítomné nasledujúce známky a príznaky choroby (symptómy):
- nebolestivé zväčšenie lymfatických uzlín v oblasti krku, podpazušia a slabín, ktoré neustupuje ani po niekoľkých týždňoch, alebo ďalej narastá
- nevysvetliteľná horúčka, ktorá pretrváva a neustupuje ani po antibiotikách
- nevysvetliteľný úbytok na hmotnosti (o 10 % pôvodnej váhy pacienta)
- nočné potenie, často s nutnou výmenou prepoteného prádla
- svrbenie kože, niekedy až neznesiteľné
- celková únava a slabosť
Diagnóza
Konečnú definitívnu diagnózu je možné stanoviť iba vyšetrením biopsie postihnutej uzliny alebo tkaniva.
Všetky ostatné vyšetrenia môžu naznačovať prítomnosť nádorového ochorenia, ale určenie správnej diagnózy Hodgkinovho lymfómu je možné len z biopsie postihnutého tkaniva, najlepšie z chirurgicky vybratej celej, alebo časti lymfatickej uzliny (excízia lymfatickej uzliny). Najvhodnejšie sú na biopsiu ľahko dostupné zväčšené lymfatické uzliny krku, podpazušia alebo slabín. Ak sa v týchto miestach nenachádzajú žiadne postihnuté uzliny, je potrebné vybrať zväčšenú uzlinu z iných lokalít, ako napríklad z hrudníka alebo brucha. Dôležité je aby bola vybratá vzorka dostatočne veľká na stanovenie presnej diagnózy a určenie podtypu Hodgkinovho lymfómu vyšetrujúcim patológom. Lymfómom napadnuté zväčšené lymfatické uzliny voláme lymfadenopatia (skratka LAP).
Vyšetrenia potrebné k stanoveniu rozsahu ochorenia a prognózy:
Laboratórne vyšetrenia z odberu krvi: krvný obraz, sedimentácia erytrocytov (FW), biochémia séra vrátane pečeňových a obličkových parametrov. Nejestvuje žiaden špecifický test, ktorý by jednoznačne odhalil a potvrdil Hodgkinov lymfóm len z odberu krvi.
Počítačová tomografia, skratka CT (z angl. computed tomography): CT vyšetrením krku, hrudníka, brucha a panvy sa zisťuje rozsah lymfómu, ktorý sa mohol rozšíriť aj do ostatných častí tela a lymfatického systému.
Pozitrónová emisná tomografia (PET, alebo PET-CT): PET-CT vyšetrenie je užitočné na stanovenie štádia Hodgkinovho lymfómu podľa rozsahu postihnutých oblastí a orgánov. Toto vyšetrenie sa používa aj na zistenie ako lymfóm reaguje na liečbu počas chemoterapie, a či po skončení terapie je pacient vyliečený. Okrem veľkosti a počtu lymfatických uzlín vie PET určiť aj metabolickú aktivitu lymfómu vo vyšetrovaných lokalitách. Pri Hodgkinovom lymfóme pred, počas a po ukončenej onkologickej liečbe dávame PET prednosť oproti konvenčnému CT vyšetreniu.
Vyšetrenia pred liečbou:
Funkčné vyšetrenie pľúc: Vyšetrenie pľúc sa vykonáva pred plánovanou chemoterapiou, ktorá obsahuje niektoré lieky ovplyvňujúce funkciu pľúc. Ak je to potrebné kontrola týmto vyšetrením je možná aj v priebehu liečby.
Funkčné vyšetrenie srdca: Na stanovenie výkonnosti srdca a jeho správnej funkcie sa používa okrem EKG aj ultrazvukové vyšetrenie (ECHO srdca alebo USG srdca). Vykonáva sa pred niektorými režimami chemoterapie, ak sú ich súčasťou lieky s vplyvom na srdcovú funkciu.
Punkcia kostnej drene (aspirácia a biopsia): Vyšetrením sa zisťuje infiltrácia kostnej drene lymfómom. Pokiaľ sa pred zahájením chemoterapie použije na určenie štádia Hodgkinovho lymfómu celotelové PET-CT, punkcia kostnej drene nie je bezpodmienečne nutná. PET-CT pri tejto diagnóze dokáže nahradiť nepríjemné vyšetrenie kostnej drene a vie odhaliť jej prípadné postihnutie lymfómom.
Štádia
Štádium I: lymfóm zasahuje len jednu lymfatickú oblasť, alebo len jeden mimouzlinový orgán. V prípade prítomnosti lymfómu v mimouzlinovom orgáne sa dáva za číslo štádia písmeno E (extralymphatic organ). Ak je Hodgkinovým lymfómom napadnutý len jeden takýto orgán a žiadne iné uzlinové oblasti štádium je IE, tak ako keby bola infiltrovaná len jedna oblasť uzlín.
Štádium II: lymfóm sa nachádza v dvoch alebo viacerých uzlinových oblastiach na tej istej strane bránice (buď len v polovici tela nad bránicou alebo len pod ňou). V tomto prípade je štádium II.
Štádium III: lymfómom napadnuté uzliny sú na oboch stranách bránice v oblastiach nad aj pod bránicou súčasne. Hodgkinov lymfóm je aktívny v oboch poloviciach tela a štádium choroby je III.
Štádium IV: pokiaľ sa lymfóm okrem lymfatických uzlín rozšíril aspoň do jedného, alebo viacerých mimouzlinových orgánov štádium je IV. V tomto prípade sú vždy postihnuté lymfatické uzliny a súčasne niektorý z telesných orgánov, najčastejšie pečeň, kostná dreň, alebo pľúca.
Každé štádium sa ďalej delí na kategóriu „A“ alebo „B“, podľa toho či pacient má, alebo nemá prítomné špecifické klinické príznaky Hodgkinovho lymfómu, tzv. „B-symptómy“.
Medzi „B-symptómy“ zaraďujeme:
- 1. nevysvetliteľnú opakovanú zvýšenú telesnú teplotu nad 38°C, ktorá pretrváva a neustupuje ani po antibiotikách, obvykle vo večerných hodinách,,
- 2. intenzívne nočné potenie, často s nutnou výmenou prepoteného prádla,
- 3. stratu na telesnej hmotnosti o viac ako 10 % za posledných 6 mesiacov.
PROGNOSTICKÉ FAKTORY
Okrem stanoveného štádia aj prítomnosť prognostických faktorov napomáha vybrať najlepší liečebný postup, a poskytuje vopred odhad úspešnosti tejto liečby. Podľa počtu prítomných rizikových faktorov pacientov zaraďujeme do skupiny s nízkym, alebo vysokým rizikom.
Faktory spojené s horšou prognózou a vysokým rizkom:
- mužské pohlavie
- vek 45 rokov a viac
- nízka hladina albumínu (typ bielkoviny) v krvi, menej ako 40 g/l
- nízka hladina hemoglobínu (zodpovedá počtu červených krviniek) v krvi, menej ako 105 g/l
- vysoký počet bielych krviniek (leukocytov) ≥ 15 x 109 /l v krvnom obraze
- nízky počet lymfocytov ˂ 0,6 x 109 /l, alebo ˂ 8 % z celkového počtu bielych krviniek (leukocytov) v krvnom obraze
- vysoká sedimentácia krvi (FW ≥ 50 bez „B-symptómov“, alebo ≥ 30 s „B-symptómami“)
- prítomnosť masy postihnutých lymfatických uzlín v medzihrudí (v mediastíne) s rozmerom viac ako 10 cm (angl. “bulky” mediastínum)
- štádium IV
Liečba
Základné princípy liečby
Hodgkinov lymfóm veľmi dobre reaguje a ustupuje na chemoterapii (liečba cytostatikami) a rádioterapii (liečba ionizujúcim žiarením). Vyliečiteľnosť ochorenia je viac ako 80 %. Pacienti sa bez ohľadu na štádium liečia s cieľom úplného vyliečenia (tzv. kompletná remisia).
Vo včasnom štádiu lymfómu môže byť pacient liečený kombináciou chemoterapie s rádioterapiou, alebo len samotnou chemoterapiou. Pacienti s nepriaznivými prognostickými faktormi sa liečia aj vo včasnom štádiu kombinovanou chemoterapiou, podobne ako tí v pokročilom štádiu.
Pokročilé štádium ochorenia sa lieči kombinovanou chemoterapiou (cytostatikami) podľa presne stanovených režimov. Pri pokročilom štádiu sa lieči aj rádioterapiou, pokiaľ po ukončenej chemoterapii pretrvávajú na PET vyšetrení pozitívne metabolicky aktívne oblasti, a to hlavne u pacientov, ktorí nie sú vhodní kandidáti na intenzívnu druholíniovú chemoterapiu vrátene transplantácie kostnej drene. Rádioterapia nie je indikovaná ak po ukončenej chemoterapii je PET vyšetrenie negatívne. Tiež sa už nepoužíva ak je spočiatku veľmi veľká masa lymfatických uzlín (angl. „bulky“) a súčasne je v tejto lokalite PET po liečbe negatívne bez aktívnej choroby.
Liečba v prvej línií - Chemoterapia
Najčastejšie používaná kombinácia liekov (cytostatík) v rámci chemoterapie má skratku ABVD alebo BEACOPP. Oba režimy liečby sú podobné v účinnosti a spektre vedľajších účinkov.
ABVD: adriamycín, bleomycín, vinblastín, dakarbazín. Chemoterapia režimom ABVD sa podáva každé dva týždne, a podľa počtu cyklov liečba trvá dva až osem mesiacov (2 až 8 cyklov). Do jedného cyklu sa rátajú dve podania, takže 1 cyklus je dlhý 1 mesiac. Táto kombinácia cytostatík sa používa ambulantne a spravidla nie je nutná hospitalizácia kvôli liečbe.
BEACOPP: bleomycín, etopozid, adriamycín, cyklofosfamid, onkovin (vinkristín), prokarbazín, a prednizón. Režim sa opakuje každé tri týždne a na ôsmy deň každého cyklu sa podáva vsuvka dvoch z liekov (bleomycín a vinkristín). Táto kombinácia je o niečo zložitejšia oproti ABVD a pre pacientov je jednoduchšie, keď ju prvé dni dostávajú počas hospitalizácie, vsuvku na ôsmy deň je možné podať v ambulancii.
Pre pacientov starších ako 65 rokov môžu byť tieto režimy chemoterapie horšie tolerované s častejším výskytom vedľajších účinkov, najmä pri liečbe BEACOPP. Preto pre vyššiu vekovú kategóriu sa používajú upravené a alternatívne režimy, ktorých tolerancia je lepšia pri zachovanej účinnosti.
Účinnosť chemoterapie sa kontroluje počas a po ukončení liečby pomocou kontrolného CT alebo PET vyšetrenia. Ak lymfóm nereaguje dobre na liečbu režim chemoterapie sa zmení za iný. Pri dobrej odpovedi na liečbu sa pokračuje podľa stanoveného plánu počtu cyklov podľa určeného štádia a prítomnosti prognostických faktorov na začiatku. Podľa kontrolných výsledkov je tiež možné znížiť počet cyklov, alebo upraviť dávky a vynechať niektoré lieky s toxickým účinkom. Po poslednej liečbe s odstupom dvoch až troch mesiacov sa zopakuje PET vyšetrenie, ktoré býva negatívne pri úplnom vyliečení pacienta. V prípade negatívneho PET vyšetrenia pacient dosiahol tzv. metabolickú remisiu (pri CT kompletnú remisiu), čo predstavuje kompletné vymiznutie lymfómu bez prítomnosti jeho aktivity kdekoľvek v tele pacienta.
Liečba v druhej línii
Pre liečbu Hodgkinovho lymfómu sú k dispozícii aj režimy chemoterapie tzv. druhej línie. Tie sa používajú v prípadoch keď sa chemoterapiou prvej línie (ABVD, alebo BEACOPP) nedosiahne kompletná remisia, alebo nastane relaps (návrat) Hodgkinovho lymfómu. Cieľom liečby v druhej línii je opäť kompletná remisia a vyliečenie pacienta, tentokrát pomocou inej intenzívnejšej chemoterapie u mladších pacientov spojenej s autológnou transplantáciou kmeňových buniek krvotvorby. Výber liečebného režimu v druhej línii zavisí od rozsahu lymfómu pri relapse, od tolerancie a výskytu nežiaducich účinkov predchádzajúcej liečby, od prítomnosti iných pridružených ochorení a celkového klinického stavu pacienta. Rovnako ako v prvej línii sa účinnosť liečby sleduje pomocou CT alebo PET vyšetrenia.
Rádioterapia
Rádioterapia sa v liečbe Hodgkinovho lymfómu uplatňuje najmä v niektorých včasných štádiách choroby, a pri liečbe PET pozitívneho reziduálneho (zbytkového) nálezu v miestach s pôvodne veľkou masou lymfatických uzlín („bulky“).
Transplantácia kmeňových buniek kostnej drene
Transplantácia kmeňových buniek je medicínsky postup, pri ktorom sa kostná dreň pacienta nahrádza vysoko špecializovanými bunkami, nazývanými hematopoetické (krvotvorné) kmeňové bunky, ktoré sa uchytia a vyvinú do zdravej kostnej drene. Hematopoetické kmeňové bunky sa delia a vytvárajú bunkové zložky krvi (krvinky) a nachádzajú sa nielen v kostnej dreni, ale aj v krvnom obehu. Transplantácia kmeňovými bunkami krvotvorby sa nepoužíva ako liečba prvej línie, ale je odporúčaná pre tých pacientov, u ktorých pretrváva aktivita Hodgkinovho lymfómu aj po ukončenej štandardnej chemoterapii, alebo ak sa Hodgkinov lymfóm po čase opäť vráti (relaps). Cieľom transplantačnej procedúry je zničenie všetkých zhubných lymfómových buniek v kostnej dreni, v krvnom obehu, a v ostatných postihnutých častiach tela pomocou vysokých dávok chemoterapie (niekedy spolu s rádioterapiou celého tela) a náhrada krvotvorných kmeňových buniek, ktoré obnovia zdravú kostnú dreň pacienta. Bez transplantácie týchto buniek by po tak intenzívnej chemoterapii mohla zostať kostná dreň prázdna a krvinky by sa už neobnovili.
Rozlišujeme dva typy transplantácie v závislosti od zdroja náhradných hematopoetických kmeňových buniek:
Autológna transplantácia (auto TKB)
Pacientovi sa nahrádzajú jeho vlastné krvotvorné kmeňové bunky po vysokých dávkach chemoterapie. Cieľom takejto chemoterapie je zničenie všetkých zhubných lymfómových buniek v kostnej dreni, v krvnom obehu, a v ostatných postihnutých oblastiach tela, niekedy spolu s imunoterapiou alebo rádioterapiou. Táto chemoterapia vysokými dávkami cytostatík zničí nielen nádorové lymfómové bunky, ale aj zdravé bunky kostnej drene, ktoré je potrebné nahradiť, aby sa obnovila normálna krvotvorba. Po ukončenej chemoterapii je preto nutné pacientovi autológne (vlastné) kmeňové bunky vrátiť späť vo forme transfúzie, aby sa uchytili v prázdnej kostnej dreni, obnovili ju, a začali produkovať zdravé krvinky. Autológne kmeňové bunky sa ešte pred transplantáciou pacientovi odoberú špeciálnym prístrojom nazývaným separátor zo žily (neodoberajú sa priamo z kostnej drene), a v plastikovom vaku sa zmrazia v tekutom dusíku. Takto uskladnené zmrazené kmeňové bunky je možné kedykoľvek rozmraziť a použiť na obnovu krvotvorby u pacienta, ktorému patria.
Alogénna transplantácia (allo TKB)
V tomto prípade sa využívajú na obnovu krvotvorby hematopoetické kmeňové bunky od zdravého darcu (donora), v ideálnom prípade od súrodenca, alebo zhodného nepríbuzného darcu. Aj od darcu sa odoberajú krvotvorné kmeňové bunky zo žily separátorom a nie priamo z kostnej drene. Pre pacienta predstavuje allo-transplantácia vyššie riziko oproti auto-transplantácii, pre prítomnosť reakcie darovaného štepu voči hostiteľovi (angl. GvHD). Pacient je príjemca darovaných kmeňových buniek (štepu) od zdravého donora, ktorého zdravé novovytvorené imunitné bunky v krvi pacienta rozpoznávajú tkanivá a orgány príjemcu ako cudzie a poškodzujú ich. Preto pacientovi, príjemcovi štepu, je potrebné podávať lieky tlmiace imunitné reakcie, tým je žiaľ oslabená jeho obranyschopnosť voči infekciám, a jeho klinický stav je často ovplyvnený zápalovými komplikáciami, ktoré vyžadujú liečbu pomocou antibiotík.
Liečba pri návrate ochorenia
Remisia a riziko relapsu (Rekurencie)
Kompletná remisia - Ako kompletnú remisiu nazývame stav po liečbe, kedy sa u pacienta nedá zistiť prítomnosť lymfómu (napr. negatívny výsledok CT alebo PET) a všetky príznaky a symptómy spôsobené chorobou už nie sú prítomné.
Parciálna remisia – Parciálna, alebo čiastočná remisia, je dosiahnutá vtedy, ak sa lymfóm zmenšil o viac ako polovicu oproti veľkosti pred začatím liečby, ale stále je prítomný a vieme ho dokázať zobrazovacími vyšetreniami (CT, alebo PET).
Metabolická remisia - O metabolickej remisii hovoríme vtedy, keď po ukončenej liečbe na PET vyšetrení už nesvieti žiadna predtým aktívna lymfómom postihnutá uzlina alebo orgán. Znamená to že aktivita lymfómu je preč a liečba bola úspešná.
Remisia môže byť dočasná alebo trvalá. Táto neistota spôsobuje u mnohých pacientov obavy z návratu choroby. Napriek tomu, že väčšina remisií pri Hodgkinovom lymfóme je trvalá, odporúča sa pohovor so svojím lekárom o rizikách možnej rekurencie (návratu, relapsu) ochorenia. Pochopenie rizika rekurencie a následných možností liečby pomáha pacientovi byť lepšie pripravený a vyrovnaný v prípade relapsu.
Rekurentné ochorenie
Pri podozrení na rekurentné ochorenie (relaps) je často potrebné zopakovať biopsiu podozrivej zväčšenej lymfatickej uzliny a tým zistiť, či ide o ten istý typ Hodgkinovej choroby, alebo či sa zmenil a transformoval do agresívnejšieho typu lymfómu. Liečebný plán je následne určený podľa histologického nálezu vyšetrovanej vybratej lymfatickej uzliny a opäť zahŕňa postupy s chemoterapiou, rádioterapiou, cielenou liečbou, imunoterapiou alebo transplantáciou kmeňových buniek krvotvorby. Tentokrát chemoterapia môže byť realizovaná kombináciou podobných alebo iných liekov, v odlišných režimoch a intervaloch, tak, aby zabezpečila opätovné dosiahnutie kompletnej alebo metabolickej remisie.
Imunoterapia
Tiež nazývaná biologická liečba je určená na podporu prirodzenej obranyschopnosti organizmu v boji proti nádorovým bunkám. V súčasnosti sa ako najúčinnejšia forma imunoterapie skúšajú monoklonové protilátky, inhibítory kontrolného bodu imunitného systému (checkpoint inhibitors, CPI), alebo tzv. PD-1 a PDL-1 inhibítory. Tieto molekuly blokujú mechanizmus zodpovedný za spomaľovanie a oslabenie imunitnej reakcie. U ťažko predliečených pacientov s rekurentným Hodgkinovým lymfómom aj samotné podávanie týchto liekov prináša zlepšenie a ústup choroby, a to účinkom odlišným od štandardnej systémovej chemoterapie cytostatikami. Aj tieto lieky majú svoje pestré spektrum vedľajších nežiaducich účinkov, ale vo všeobecnosti sú mierneho stupňa a celkovo je táto terapia lepšie tolerovateľná.
Ilustrácia
Sociálne zabezpečenie
Pacient, ktorému bol diagnostikovaný lymfóm môže byť práceneschopný. Ak bol pred stanovením diagnózy nemocensky poistený (bol zamestnaný, podnikal alebo si platil poistné dobrovoľne), bude môcť poberať nemocenské. Pokiaľ nemocensky poistený nebol, prípadne výška nemocenského nedosahuje životné minimum, môže (on sám alebo člen jeho domácnosti) na úrade práce, sociálnych vecí a rodiny požiadať o pomoc v hmotnej núdzi.
Ak nemožno očakávať, že sa dôsledky ochorenia podarí vyriešiť počas jedného roka, pacient môže požiadať o invalidný dôchodok. Zároveň môže požiadať o vyhotovenie preukazu osoby s ťažkým zdravotným postihnutím. Ako ťažko zdravotne postihnutý môže mať nárok na jeden alebo viaceré peňažné príspevky. Počas onkologickej liečby môže požiadať o vyhotovenie parkovacieho preukazu.
Pacient, ktorý potrebuje pomoc iného človeka pri každodenných aktivitách, môže poberať príspevok na osobnú asistenciu alebo osoba, ktorá sa o neho stará poberá opatrovateľský príspevok. Ak sa o pacienta nemá doma kto starať, môže požiadať o niektorú zo sociálnych služieb akými sú opatrovanie v domácnosti alebo umiestnenie do domova sociálnych služieb.
Na prekonávanie následkov ochorenia slúžia zdravotnícke pomôcky hradené zdravotnou poisťovňou a pomôcky pre ťažko zdravotne postihnutých, na ktoré prispievajú úrady práce, sociálnych vecí a rodiny. Pacient môže využiť aj kúpeľnú liečbu.
Invalidný dôchodok
Človek má nárok na invalidný dôchodok, ak je invalidný, bol dostatočne dlho dôchodkovo poistený, nedosiahol dôchodkový vek a nepoberá predčasný starobný dôchodok.
Kedy je človek invalidný
Osoba je invalidná, ak má pre dlhodobo nepriaznivý zdravotný stav pokles schopnosti vykonávať zárobkovú činnosť o viac ako 40 % v porovnaní so zdravým človekom. Dlhodobo nepriaznivý je zdravotný stav, ktorý má podľa poznatkov medicíny trvať dlhšie ako jeden rok.
Pokles schopnosti vykonávať zárobkovú činnosť pri indolentných non-Hodgkinových lymfómoch (lymfogranulóm), primárne lokalizovaných NHL a Hodgkinovom lymfóme:
| S ľahkými prejavmi, v remisii, s klinicky a laboratórne priaznivým nálezom, ľahké subjektívne ťažkosti | 10 – 20 % |
| So stredne ťažkými prejavmi, v remisii, s klinicky a laboratórne stacionárnym nálezom, s podstatným znížením výkonnosti organizmu | 45 – 50 % |
| S ťažkými klinickými a laboratórnymi prejavmi, rozsiahly, aktívny proces, v sústavnom liečení, s ťažkým vplyvom na celkový stav organizmu | 70 – 80 % |
Pokles schopnosti vykonávať zárobkovú činnosť pri malígnych lymfómoch:
| Akútne stavy | 70 – 80 % |
| V remisii, s dvojročnou stabilizáciou, so zníženou imunitou, s miernymi klinickými prejavmi a zníženou výkonnosťou organizmu | 35 – 45 % |
| Pokročilé štádium s ťažkými klinickými a laboratórnymi prejavmi, s ťažkým vplyvom na celkový stav organizmu | 80 % |
V prípade, že pacient trpí ešte ďalšími ochoreniami, pokles schopnosti vykonávať zárobkovú činnosť možno navýšiť o najviac 10 % za všetky tieto ďalšie ochorenia spolu.
Ťažké zdravotné postihnutie
Ťažké zdravotné postihnutie je poškodenie zdravia, ktoré spôsobuje funkčnú poruchu v miere aspoň 50 %. Miera funkčnej poruchy sa určuje podľa druhu ochorenia. Jednotlivé ochorenia sú „ohodnotené“ určitou mierou funkčnej poruchy v percentách. Ak má človek viac ochorení, rozhodujúce je ochorenie s najvyššou mierou poruchy. K nemu je možné pripočítať maximálne 10 % za všetky ostatné ochorenia, ale iba za predpokladu, že ovplyvňujú ochorenie s najvyššou funkčnou poruchou.
Miera funkčnej poruchy pri Hodgkinovom lymfóme:
| Štádium I. – III. A (počas dlhodobej liečby až do jej ukončenia l) | 60% |
| Štádium III. B – IV do ukončenia liečby | 70 - 80% |
| Štádium III. B – IV v plnej remisii (po troch rokoch od plnej remisie) | 50% |